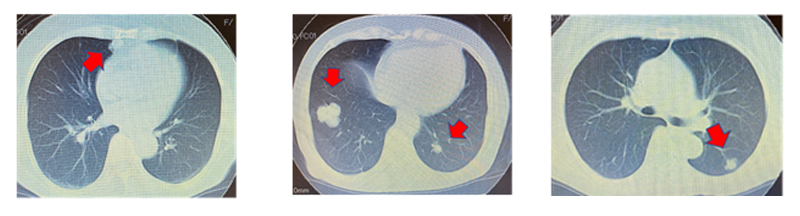
呼吸器外科疾患について
呼吸器の手術では、患者さんにとっては痛みがかなり問題になります。私どもは痛みを軽減するために、胸腔鏡を積極的に使用しています。さらに傍脊椎神経ブロックにより持続的に鎮痛剤を注入し、痛みをできる限り減らすようにしています。現在、単孔式手術(傷1つで行う手術法)による無痛手術を目指して臨床研究を行っています。それらによって早期離床が可能になり、合併症の発生を少なくして、早く退院できるようにしました。
また当科で手術を受けますと溶ける糸を使用し特殊な方法で縫合しますので術後に一切抜糸はありません。
さらに私共は、ただ単に病巣を切除して直すだけではなく、患者さんとの対話の時間を充分に取っています。患者さんの心配事や聞きたい事に耳を傾けて、充分な時間をとって説明した上で、心から納得して頂くようにしています。セカンドオピニオンも受け入れています。退院時には手術を受けてよかったと満足して頂ける様に、スタッフ一同努力しています。
また当科で手術を受けますと溶ける糸を使用し特殊な方法で縫合しますので術後に一切抜糸はありません。
さらに私共は、ただ単に病巣を切除して直すだけではなく、患者さんとの対話の時間を充分に取っています。患者さんの心配事や聞きたい事に耳を傾けて、充分な時間をとって説明した上で、心から納得して頂くようにしています。セカンドオピニオンも受け入れています。退院時には手術を受けてよかったと満足して頂ける様に、スタッフ一同努力しています。
対象疾患について
肺癌(はいがん)
一般に肺癌(はいがん)と呼ばれているものは正式には原発性肺癌(げんぱつせいはいがん)と言い、肺から発生した悪性腫瘍をさします。
肺癌は組織型として、腺癌、扁平上皮癌、小細胞癌、大細胞癌など様々な形態が存在しますが、治療方針の違いから小細胞癌と非小細胞癌(腺癌、扁平上皮癌、大細胞癌など)に大別して扱われます。肺癌治療の基本は手術療法、化学療法(抗がん剤)、放射線治療となります。治療方法を決定するため全身検査を行います。肺癌の進行度を見極めたのち、病気分類に従って治療を行います。
肺癌は組織型として、腺癌、扁平上皮癌、小細胞癌、大細胞癌など様々な形態が存在しますが、治療方針の違いから小細胞癌と非小細胞癌(腺癌、扁平上皮癌、大細胞癌など)に大別して扱われます。肺癌治療の基本は手術療法、化学療法(抗がん剤)、放射線治療となります。治療方法を決定するため全身検査を行います。肺癌の進行度を見極めたのち、病気分類に従って治療を行います。
検査
胸部CT検査
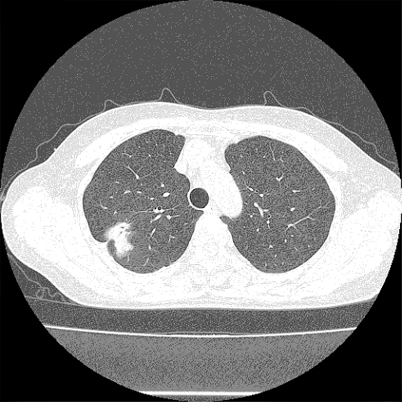
胸部CT:右上葉に胸膜換入を伴う結節影
CT検査は体の断面写真(輪切りの写真)を撮影し、胸部全体に異常陰影がないか調べる画像診断法です。現時点では肺癌検出において最も優れた検査で、数ミリのサイズから異常がわかります。胸部X線検査に比べて被曝線量が多いことから、胸部X線検査で異常を指摘された場合や他の病気を詳しく調べる際に使用されますが、最近は低線量CTという放射線被曝量を抑えたCT撮影の機器があり積極的にCTが施行されるようになっています。病期分類や手術前検査のために造影剤を使用することもあります。
FDG/PET-CT検査
FDG(放射性フッ素を付加したブドウ糖)を用いたPET(Positron Emission Tomography)検査にCT検査を組み合わせることで肺癌の検出率を高めています。癌細胞が通常の細胞よりブドウ糖を多く消費する性質を利用し、全身の癌の有無、他臓器転移の有無を確認します。
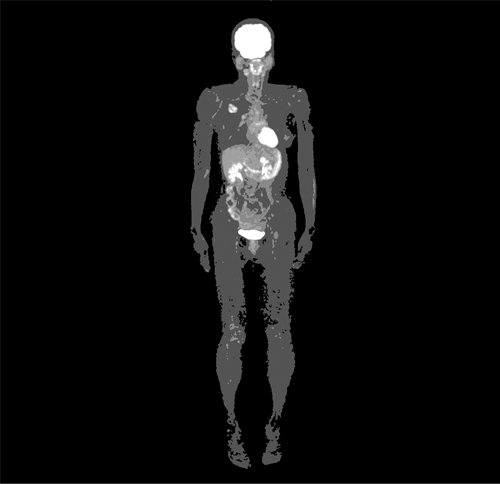
PET―CT:右上肺野に結節状集積を認める
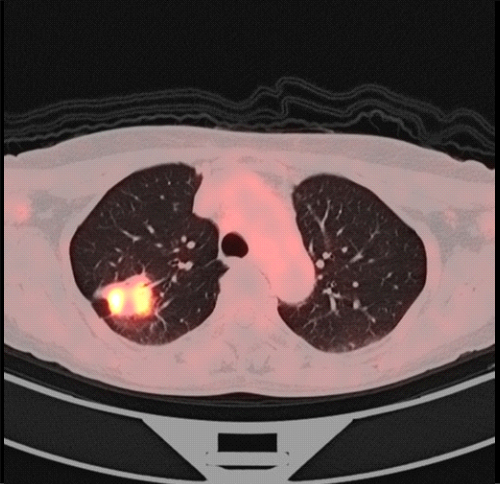
PET―CT:右上葉の肺腫瘍に集積を認める。
頭部造影MRI検査
肺癌は脳転移をきたしやすい性質が知られています。FDG/PET-CT検査では脳転移検出率が低いため、頭部造影MRIで評価します。頭部造影CTで行う場合もあります。
採血(血液検査)
一般的な採決項目のほかに腫瘍マーカーの測定を行います。病期分類には影響しませんが、癌の病勢、術後の再発検索のため施行します。組織型により異なり、腺癌であればCEA、SLX、扁平上皮癌であればCYFRA(シフラ)、SCC、小細胞癌であればProGRP、NSEの値が高値となる場合があります。癌があっても腫瘍マーカーの値が上がらない場合もあります。
| 組織型 | 腺癌 | 扁平上皮癌 | 小細胞癌 |
| 腫瘍マーカー | CEA SLX |
CYFRA(シフラ) SCC |
ProGRP NSE |
耐術能評価
肺機能検査(肺活量をみる検査)、心電図、心エコー検査(心臓の動きをみる検査)などを行い、術中、術後の耐術能(手術に耐えられるか)を評価しておきます。この結果で、縮小手術(肺の切除容量を減らす手術)を選択する場合もあります。
肺癌の病期分類
肺癌の治療方針は病期分類(ステージ)によって決定されます。病期分類はT(腫瘍の大きさや周囲臓器への浸潤など)N(リンパ節転移の有無)M(遠隔転移)の3つの因子を評価することで決定します。

非小細胞癌は、ステージⅠA1〜ⅢA期の一部までが手術適応となります。一方、
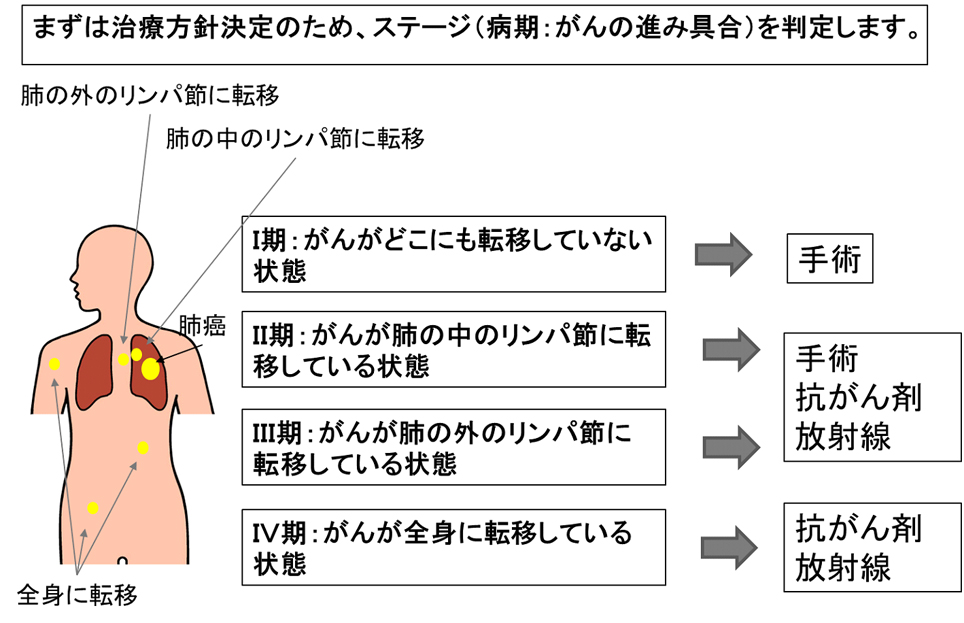
小細胞癌はその性質から進行が比較的早く、発見時にはリンパ節転移などを認めることが多いため、化学療法、放射線治療が多く選択されますが、ステージⅠA1〜ⅡA期の方には手術療法とともに、化学療法や放射線治療を行います。
転移性肺腫瘍(てんいせいはいしゅよう)
大腸癌や乳癌など他臓器の癌が肺に転移してきた場合を転移性肺腫瘍(または転移性肺癌)といいます。
肺以外の他臓器の癌細胞が血液の中を流れ、肺はフィルターの様な構造をしているため肺に引っかかり、そこで成長して肺の影として出現します。特に多いのは大腸癌からの肺転移です。他には腎臓癌、婦人科領域(子宮頸癌、子宮体癌、卵巣癌)、乳癌などから転移します。転移性肺腫瘍の治療方針は、患者さんが手術に耐えられること、原発巣(大腸癌など)がコントロールされていること、肺を含む転移がすべて切除可能であることです。当院では切除可能であれば積極的に手術を行っています。原疾患によっては積極的に肺の病変を切除することで完治が期待できます。
以下の患者さんのように積極的に手術で切除すると完治する場合もあります。
肺以外の他臓器の癌細胞が血液の中を流れ、肺はフィルターの様な構造をしているため肺に引っかかり、そこで成長して肺の影として出現します。特に多いのは大腸癌からの肺転移です。他には腎臓癌、婦人科領域(子宮頸癌、子宮体癌、卵巣癌)、乳癌などから転移します。転移性肺腫瘍の治療方針は、患者さんが手術に耐えられること、原発巣(大腸癌など)がコントロールされていること、肺を含む転移がすべて切除可能であることです。当院では切除可能であれば積極的に手術を行っています。原疾患によっては積極的に肺の病変を切除することで完治が期待できます。
以下の患者さんのように積極的に手術で切除すると完治する場合もあります。
症例1:60歳女性
近医で大腸癌手術。術後のCTで左右5か所の肺移転があり、総合病院紹介。手術適応がないと言われセカンドオピニオンで当科紹介。
当科で左右5か所肺切除。手術後15年再発なく現在もお元気。
症例2:60歳台男性
大腸癌手術後4年両側の肺転移があり紹介
- 原発巣術後4年2か月後 右肺区域切除
- 原発巣術後4年6か月後 左肺部分切除
- 原発巣術後6年3ヶ月後 左肺部分切除(2か所)
- 原発巣術後7年3か月後 左肺部分切除(2か所)
- 原発巣術後9年3か月後 右上葉切除(2か所)
縦隔腫瘍(じゅうかくしゅよう)と
重症筋無力症(じゅうしょうきんむりょくしょう)
縦隔腫瘍
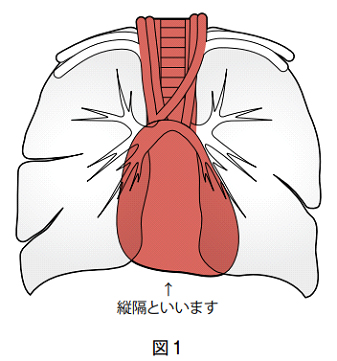
縦隔(じゅうかく)は左右の肺の間に位置する部分のことを指しており、心臓、大血管、気管、食道、胸腺などの臓器があります(図1)。縦隔腫瘍とは、これらの臓器に発生した腫瘍の総称です。縦隔腫瘍は発生部位によって発生しやすい腫瘍が異なり、具体的には下記の疾患があります。縦隔腫瘍は比較的稀な病気でありますが、小児から高齢者まで幅広く発生します。
| 上縦隔 | 甲状腺腫 |
| 前縦隔 | 胸腺腫、胸腺癌、胸腺カルチノイド、胚細胞性腫瘍、奇形腫、胸腺嚢胞 |
| 中縦隔 | 悪性リンパ腫、気管支原性嚢胞、心膜嚢胞、食道嚢胞 |
| 後縦隔 | 神経原性腫瘍、消化管嚢胞 |
症状
縦隔腫瘍は大きさが小さい場合、無症状のことが多いですが、大きさが大きくなると様々な症状が出現します。具体的には呼吸困難、咳、声がれ、嚥下困難、四肢のしびれ、胸痛、発熱などがあります。
診断
検査は採血、胸部エックス線写真、胸部CT検査、胸部MRI検査などを組み合わせて行われます。縦隔腫瘍は周囲に重要臓器があるという解剖学的な理由により術前に確定診断が困難であます。また、画像検査だけでは悪性を否定できないことが多いです。そのため、ほとんどの縦隔腫瘍は手術適応となりますが、悪性リンパ腫など適応外の疾患もあるため、詳しくは外来でお尋ねください。
重症筋無力症(じゅうしょうきんむりょくしょう)
重症筋無力症とは、眼や体の筋肉を動かすことによってすぐに疲れ、力が入り難くなる病気です。国の難病にも指定されており、約20,000人に発症していると言われています。脳の指令は運動神経を介して、筋肉に伝わります。この時、運動神経からアセチルコリンという神経伝達物質が放出され、筋肉にあるアセチルコリン受容体に接することによって筋肉が動きます。重症筋無力症は、このアセチルコリン受容体に抗体が接することにより、脳の指令を伝わり難くなります。結果、力が入り難くなります。
重症筋無力症は目の症状が強く出る眼筋型と全身の筋肉に症状が現れる全身型に分けられます。眼筋型は、まぶたが下がる、ものが二重に見えるなどの症状が出現します。全身型は、眼の症状以外には、顔面の力が弱い、食べ物がうまく呑み込めない、しゃべりにくい、手足の力が弱い等の症状が出ることもあります。進行すると呼吸困難になることもあり、その場合は人工呼吸器を装着することもあります。
検査では、血液検査で抗アセチルコリンレセプター抗体もしくは抗マスク抗体を調べます。重症筋無力症の方はこれらの抗体を持っていることが多く、確定診断に必要です。また、重症筋無力症では胸腺腫を合併することがあり、胸部CT検査を行います。重症筋無力症は、縦隔にある胸腺とその周囲脂肪織を切除することにより症状の改善がみられるため、腫瘍を認めなくても手術適応となる場合があります。
重症筋無力症は手術によって症状の緩和および治癒することが報告されています。当院でも重症筋無力症の方に対して胸腺と胸腺の周りの脂肪組織を切除する拡大胸腺摘出術を行っています。手術以外では、抗コリンエステラーゼ阻害薬やステロイドによる薬を用いた治療もあります。薬による治療が必要な場合は、当院の神経内科へご紹介させていただきます。
重症筋無力症は目の症状が強く出る眼筋型と全身の筋肉に症状が現れる全身型に分けられます。眼筋型は、まぶたが下がる、ものが二重に見えるなどの症状が出現します。全身型は、眼の症状以外には、顔面の力が弱い、食べ物がうまく呑み込めない、しゃべりにくい、手足の力が弱い等の症状が出ることもあります。進行すると呼吸困難になることもあり、その場合は人工呼吸器を装着することもあります。
検査では、血液検査で抗アセチルコリンレセプター抗体もしくは抗マスク抗体を調べます。重症筋無力症の方はこれらの抗体を持っていることが多く、確定診断に必要です。また、重症筋無力症では胸腺腫を合併することがあり、胸部CT検査を行います。重症筋無力症は、縦隔にある胸腺とその周囲脂肪織を切除することにより症状の改善がみられるため、腫瘍を認めなくても手術適応となる場合があります。
重症筋無力症は手術によって症状の緩和および治癒することが報告されています。当院でも重症筋無力症の方に対して胸腺と胸腺の周りの脂肪組織を切除する拡大胸腺摘出術を行っています。手術以外では、抗コリンエステラーゼ阻害薬やステロイドによる薬を用いた治療もあります。薬による治療が必要な場合は、当院の神経内科へご紹介させていただきます。
悪性胸膜中皮腫(あくせいきょうまくちゅうひしゅ)
悪性胸膜中皮腫とは
肺は胸の中の胸腔と呼ばれるスペースに収まっています。肺と胸腔の表面は胸膜により覆われており、これら胸膜から発生する悪性腫瘍です。この疾患はアスベスト(石綿)が原因となり発症すると考えられています。アスベストを扱う職業に従事していた方やアスベストを吸い込む環境にいた方が何十年も経ってから発症します。
初期の悪性胸膜中皮腫は無症状であるため早期発見が難しい病気です。病状が進行すると、胸の中に水が溜まり腫瘍が周りに浸潤することで息苦しさや胸の圧迫感、胸の痛みといった症状が現れます。
初期の悪性胸膜中皮腫は無症状であるため早期発見が難しい病気です。病状が進行すると、胸の中に水が溜まり腫瘍が周りに浸潤することで息苦しさや胸の圧迫感、胸の痛みといった症状が現れます。
診断
過去の職業歴、胸部CT(胸の断面を撮影した写真)やFDG-PET(お薬の点滴を行って撮影すると悪性腫瘍があるとそこが光って映るCT検査)の画像所見より本疾患を疑います。しかし、悪性胸膜中皮腫を確定診断するためには腫瘍そのものの細胞や組織を採取することが必要です。胸の中に水が貯留している場合は、それを採取し悪性細胞がいないかを評価します(胸水細胞診といいます)。胸部X線や胸部CT検査で胸膜の肥厚が認められる場合は、全身麻酔を行い胸膜の一部を採取します(胸膜生検)。病理学的には「上皮型」、「肉腫型」、「二相型(上皮型と肉腫型が混在する型)」の3つに分類され、肉腫型は予後が不良とされいます。
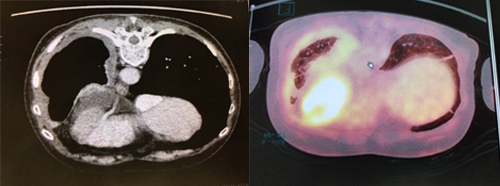
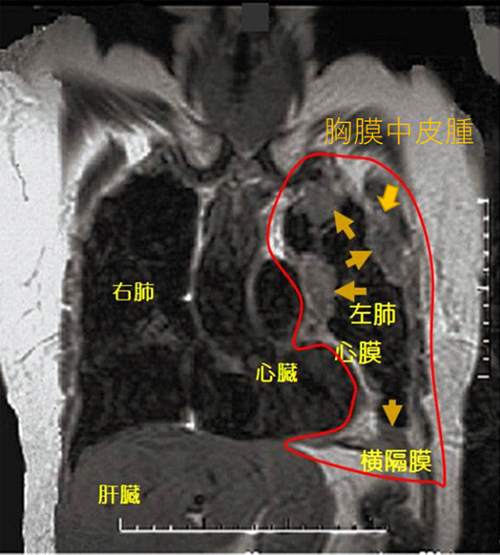
MRI検査
治療
悪性胸膜中皮腫に対する治療には①外科治療(手術)、②化学療法(抗癌剤)、③放射線治療がありそれぞれを組み合わせて治療する場合もあります。全身検索を行い病期の評価した後に、患者さん一人一人に適した治療を選択します。外科治療は、全身状態や耐術能検査(肺機能、心機能検査)に問題がなく、他臓器に転移を認めず可及的に切除可能と判断した症例に行います。手術の方法には片側の肺を含めてすべての胸膜を切除する「胸膜肺全摘術」と、肺を温存して壁側胸膜と臓側胸膜のみをすべて切除する「胸膜切除/肺剥皮術」があります。病理学的検査にて「肉腫型」と診断された場合は基本的に外科的治療の対象外となります。
本疾患の予後は不良であり、生存期間中央値は 12~18 カ月であり,5 年生存率は 5%程度とされております。本疾患に対する標準治療法は確立されておらず、手術療法によって腫瘍が完全切除されても治癒に至る症例は極めて少ないのが現状です。
本疾患の予後は不良であり、生存期間中央値は 12~18 カ月であり,5 年生存率は 5%程度とされております。本疾患に対する標準治療法は確立されておらず、手術療法によって腫瘍が完全切除されても治癒に至る症例は極めて少ないのが現状です。
気胸(ききょう)
気胸とは
気胸とは何らかの原因により肺から空気が漏れてしまい、肺がしぼんでしまう病気です。
肺がしぼむと息苦しさや胸の痛みといった症状が現れます。健康診断で偶然見つかることもあります。
肺がしぼむと息苦しさや胸の痛みといった症状が現れます。健康診断で偶然見つかることもあります。
原因
気胸の原因は大きく3つに分けられます。
| 原発性気胸 | 肺嚢胞(ブラ)と呼ばれる“脆い風船”が肺の表面にできて、それが破れることによって発症します。この気胸は10~20代の男性に多く発症します。 |
| 続発性気胸 | 肺気腫、間質性肺炎、悪性腫瘍、異所性子宮内膜症、遺伝性疾患といった元々の肺の病気が原因で起こる気胸です。 |
| 外傷性気胸 | 交通事故や転落事故により胸部を打撲したことで肺が損傷して起こる気胸です。 |
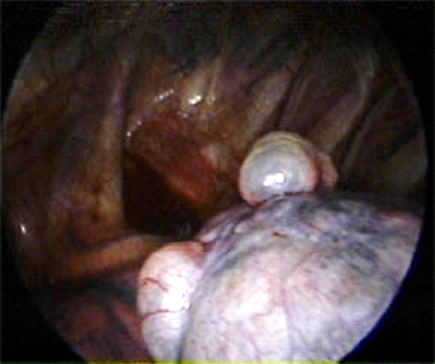
検査
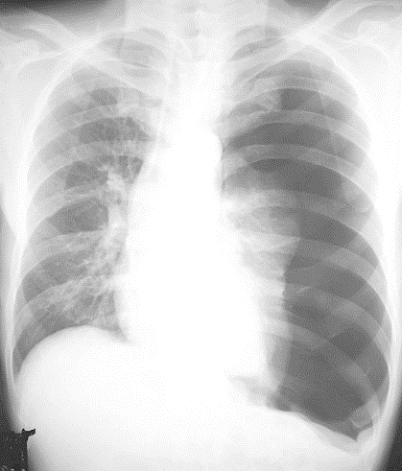
気胸は胸部レントゲン撮影を行えば診断できます。肺の縮みの程度により外来経過観察するか入院加療を行うか決定します。
治療
初発の気胸で縮みの少ない症例は外来経過観察します。
再発する場合や縮みの大きい症例は、手術療法を検討します。
再発する場合や縮みの大きい症例は、手術療法を検討します。
- 安静加療:肺の縮みが軽度の場合は自然に治癒することがあります。
- 胸腔ドレナージ:胸の中にチューブを留置して持続的に肺から漏れ出した空気を吸い出します。空気漏れが治らない場合は手術療法を行います。
- 手術:全身麻酔を行い、胸腔鏡と呼ばれるカメラを用いて手術を行います。傷は1.5-2.0㎝の傷一つですべての手術手技を行います。手術方法は、空気漏れの原因となった部位を同定し自動縫合器と呼ばれる手術器具を用いて同定した部位を切除します。最後に気胸の再発を防止するために肺表面に人工の補強シートを覆いかぶせます。
手掌多汗症(しゅしょうたかんしょう)
汗は運動や緊張により全身にかくものですが、多汗症は、体の様々な部位に異常な量の汗をかく病気です。多汗症には、全身の発汗が増加する全身性多汗症と体の一部に限局して発汗量が増加する局所性多汗症に分類されます。さらに多汗症は、原因のわからない特発性と他の疾患に合併する続発性の2つに分けられます。特発性局所性多汗症は、幼少期や思春期に発症することが多いです。続発性多汗症は、肥満、甲状腺機能亢進症、高血圧、糖尿病、感染症、脳疾患等が原因となります。本疾患は汗を多量にかくため、日常生活に支障がでたり、精神的な負担につながったりすることもあります。特に手や足の多量の汗は、字を書くときに紙がぬれたり、物を持つときなどに滑ってしまうなど、日常生活のちょっとした動作に支障がでるようになります。
診断
確立した検査方法はなく、本人の訴えがもっとも重要になります。どの程度本人が困っているかということが重要視される病気です。日本皮膚科学会ガイドラインでは、局所多汗症の診断基準として局所的に過剰な発汗が明らかな原因がないまま6カ月以上認められ,以下の6症状のうち2項目以上あてはまる場合を多汗症と診断しています。
1)最初に症状がでるのが25歳以下であること
2)対称性に発汗がみられること
3)睡眠中は発汗が止まっていること
4)1週間に1回以上多汗のエピソードがあること
5)家族歴がみられること
6)それらによって日常生活に支障をきたすこと
2)対称性に発汗がみられること
3)睡眠中は発汗が止まっていること
4)1週間に1回以上多汗のエピソードがあること
5)家族歴がみられること
6)それらによって日常生活に支障をきたすこと
これらの2項目以上を満たす症例や幼小児例では家族からの指摘などを参考にして、それぞれ発汗検査を行って診断を確定します。
*原発性局所多汗症診療ガイドライン 2015 年改訂版より
*原発性局所多汗症診療ガイドライン 2015 年改訂版より
治療
手術療法と非手術療法があります。ますは軟膏や内服薬などの非手術療法を行います。手術療法は全身麻酔下に胸腔鏡下交感神経クリッピング術を行います。これは発汗が交感神経という神経により起こるため、それを遮断することによって発汗を減少させる方法です。交感神経クリッピング術は、交感神経を遮断した部位の発汗は減少しますが、発汗が低下することで過剰に乾燥したり、それ以外の部位では汗が増える代償性発汗を引き起こします。代償性発汗は3-98%程度の発生率と報告されています。重度の代償性発汗により遮断したクリップを外すこともあります。このため、交感神経遮断術は、重症症例で保存的治療に抵抗性であり患者本人の強い希望がある場合に施行します。このため、手術療法の希望がある場合、外来医師に相談ください。